Le Covid-19 par Gianfranco Pancino.
Entretien collectif avec Gianfranco Pancino réalisé par Giorgio Griziotti.
Gianfranco Pancino est un virologue, Directeur de recherche émérite à l’INSERM (Institut national de la santé et de la recherche médicale) à l’Institut Pasteur de Paris, proche collaborateur de Françoise Barré Sinoussi, prix Nobel de médecine pour ses recherches sur le SIDA. Cette dernière a été récemment nommée par le gouvernement français à la présidence du « Care » (Comité analyse, recherche et expertise), comité scientifique de lutte contre le Covid-19.
Gianfranco Pancino
Je réponds aux diverses questions qui m’ont été adressées sur le SARS-CoV-2 et sur la pandémie de Covid-19. Je suis un spécialiste du VIH, qui est à l’origine du SIDA. VIH et SARS ont des stratégies de reproduction opposée. Quand il infecte un hôte, le VIH s’intègre à son génome et la réponse immunitaire est incapable de l’éliminer. La maladie est lente et, bien que le virus soit relativement peu contagieux, il a toute les chances de se propager à d’autres hôtes et d’assurer ainsi sa propre pérennité. Le SRAS-Cov-2 provoque une infection aigüe: ou il tue l’hôte en quelques jours ou il est éliminé par la réponse immunitaire. Le virus est cependant très contagieux et passe rapidement à de nouveaux hôtes avant d’avoir été éliminé. Un avantage cependant: en l’état actuel des choses, faire un vaccin contre un agent d’infection aigüe peut s’avérer moins difficile que contre un virus lent. Si l’on considère que la réponse immunitaire est capable d’éliminer le virus chez les patients qui guérissent, il devrait être possible d’induire une réponse efficace avec un vaccin. La grande majorité des vaccins antiviraux efficaces existants sont contre des maladies aigües, poliomyélite, rougeole, oreillons, etc.je répondrai, selon mes connaissances, aux questions énumérées ci-dessous, sans développer de controverses, pourtant justifiées, sur la dégradation des infrastructures sanitaires pratiquée ces dernières années par les gouvernements de toutes tendances, notamment en Italie, en France et surtout en Angleterre, ou sur le manque absolu de préparation face à la menace pourtant annoncée de pandémies virales. Il existe d’autres tribunes et d’autres lieux pour cela et j’espère que nous serons tous en mesure de réfléchir sur le drame actuel et de tirer des conséquences sur notre mode de vie et nos systèmes politiques.
1. Comment le virus peut-il être transmis d’un animal à l’homme la première fois? Est-ce par exemple par ingestion de viande?
Les théories de complot sur l’origine de la pandémie de Covid-2 envahissent les réseaux sociaux et les tabloïds. Le virus aurait été créé dans un laboratoire de recherche, il aurait été diffusé par l’armée américaine… Pourquoi chercher de telles explications improbables, alors que la nature fait bien mieux que l’homme dans ce domaine. Un coronavirus, le SARS-CoV (virus du syndrome respiratoire aigu sévère), a été déjà responsable d’une épidémie à forte mortalité en 2003, et un autre coronavirus, le MERSCoV (virus du syndrome respiratoire du Moyen-Orient), identifié en 2012 en Arabie saoudite, puis dans beaucoup d’autres pays, il a été responsable d’une épidémie en Corée du Sud en 2015. Dans les deux cas, il y a de fortes présomptions que la réserve naturelle du virus, c’est-à-dire les animaux porteurs de ces virus, soient des chauves-souris et que la transmission à l’homme ait eu lieu grâce à un hôte intermédiaire, le furet pour SARS-CoV et le dromadaire pour MERS-CoV. La séquence du SARS-CoV-2 présente une homologie de 96% avec celle d’un coronavirus d’un chauve-souris chinoise (Peng Zhou, Nature 2020). Il est donc très probable que le virus SRAS-CoV-2 soit originaire de la chauve-souris. Par analogie avec les cas cités, il pourrait avoir été transmis à l’homme par un hôte intermédiaire, qui pourrait être un animal sauvage vendu sur les marchés chinois, comme le pangolin. Dans tous ces cas, il s’agit de zoonoses, des transmissions d’un agent pathogène de l’animal à l’homme. Les zoonoses qui sont en train de se répéter à un rythme accéléré, sont favorisées par l’expansion humaine qui détruit les habitats naturels de la faune sauvage et met l’homme en contact avec cette faune et ses virus. Ce serait la proximité et le contact avec les animaux qui favoriseraient le passage à l’homme de virus respiratoires, tels que SARS-CoV , MERS-CoV et SARS-CoV-2, plutôt que la consommation de leur viande (qui sont également cuites, conduisant à la destruction du virus).
2. Quels sont les durées d’incubation, d’infection avant les premiers symptômes et après la fin des symptômes?
La période d’incubation est estimée à 2-14 jours, avec une moyenne de 5,1 jours (S. A. Lauer, Annals of Internal Medicine, 2020). Une étude récente sur des patients à Wuhan, en Chine, rapporte que le virus peut être émis par les patients pendant 20 jours (en moyenne) après le début des symptômes. La période la plus courte a été de 8 jours et la période la plus longue de 37 jours (Fei Zhou et al. Lancer 2020). Un patient «guéri» peut donc continuer à être contagieux pendant un certain temps. Le virus est toujours présent chez les patients graves jusqu’à leur mort. Des données indiquent que le virus pourrait être transmis non seulement par les voies supérieurs (gouttelettes de salive, éternuements, toux, salive, etc.) et par contamination des objets, mais également par voie fécale (Charleen Yeo et al., Lancet 2020). L’ARN viral a été trouvé dans les selles des patients et dans les eaux usées de deux hôpitaux de Pékin, où des patients infectés par Covid-19 étaient hospitalisés. Un problème grave est constitué par les personnes qui, malgré leur infection, restent a-symptomatiques, et donc non identifiables comme porteurs de virus. Ces personnes peuvent être contagieuses.
3. Est-il exact que la perte d’odeur / de goût soit un symptôme si rare dans d’autres maladies qu’elle indiquerait une forte probabilité de coronavirus?
L’anosmie (perte d’odeur) et l’ageusie (perte du goût) peuvent être dues à diverses causes, notamment des épisodes infectieux tels qu’un gros rhume ou une sinusite. Toutefois, compte tenu de divers cas signalés chez des patients chinois et d’autres patients infectés par Covid-2, il est recommandé aux personnes qui perdent leur odorat et / ou leur goût en l’absence d’autres maladies respiratoires, telles qu’une rhinite allergique, un rhume aigu ou une sinusite chronique, de prévenir leur médecin pour effectuer un test de dépistage du Covid-19 et / ou de s’auto-isoler.
4. La vaccination contre la grippe peut-elle affecter les chances de tomber malade?
Pas que je sache. Cependant, le vaccin contre la grippe n’a aucune capacité protectrice contre le Covid- 19.
5. Il me semble avoir compris que ça n’était pas tant le manque d’écouvillons mais plutôt la possibilité de les analyser qui fait défaut. J’ai entendu dire que quelqu’un avait inventé un système d’analyse sur écouvillon qui ne dure qu’une heure: est-il possible de se procurer un kit bon marché comme pour les tests de grossesse, pour comprendre qui est immunisé et qui ne l’est pas? (évidemment à court terme parce que, vaccin ou non, c’est la population mondiale qui est attaquée et donc des années s’écouleront avant l’effet d’immunité grégaire dans le monde entier)?
Le test d’amplification virale ARN, à partir d’un prélèvement effectué avec « écouvillon », permet de savoir si quelqu’un est infecté, pas s’il est immunisé. En Italie, comme en France, les écouvillons se font rares, mais aussi les laboratoires équipés pour faire le test. En Italie, 290 cliniciens et chercheurs italiens se sont adressés dans une lettre ouverte au président du Conseil et aux gouverneurs des régions le 24 mars, pour un changement radical dans l’organisation des tests, proposant de connecter les laboratoires de recherche italiens en réseau pour réaliser les tests de diagnostic. Ce type d’approche serait utile également ailleurs. De plus, des tests de diagnostic plus rapides arrivent sur le marché et permettent d’amplifier le génome viral en une heure. Quant aux tests basés sur la recherche d’anticorps contre le virus dans le plasma, ils existent déjà, mais ils sont utiles pour savoir si une personne a été infectée, pas pour un diagnostic précoce. En fait, ils ne deviennent positifs que deux semaines après l’infection. Ils peuvent être utiles pour suivre l’évolution de la réponse immunitaire et seront sûrement utiles pour des études rétrospectives de séroprévalence.
6. Pour les mêmes raisons que ci-dessus, je pense que si toutes les populations étaient testées à l’écouvillon, on pourrait mieux contrôler la diffusion. Ai-je tort? Si oui, pourquoi?
Faire le test sur l’ensemble de la population semble irréaliste et peu utile. Il faudrait des millions d’écouvillons et de tests, ce qui en plus de représenter des coûts énormes, serait pratiquement impossible à réaliser. De plus, pendant la période d’incubation, le test peut être négatif. Il me semble plus raisonnable de tester tous ceux qui ont été en contact avec des patients positifs pour le virus, tous les agents de santé, toutes les personnes en contact avec le public, les employés de l’administration, les policiers, les caissiers/ères de supermarchés, commerces, taxis, personnels ferroviaire, etc. L’utilisation de masques devrait également être étendue à toutes ces catégories.
7. Je voudrais mieux comprendre le principe de l’acquisition de l’immunité lorsque vous n’attrapez pas la maladie : Il a été avancé par des sources sérieuses qu’il ne faut pas exagérer avec les protections (par exemple, désinfecter le linge, laisser les chaussures à l’extérieur, etc.) et ne pas rester trop enfermés à la maison parce que nous devons former des anticorps en prenant de petites doses de virus. Mais quand le virus attaque nos cellules ne se multiplie-il pas rapidement?
Je ne connais pas le contexte de ces affirmations. Probablement se réfère-t-on au fait qu’une personne qui entre en contact avec une quantité insuffisante de virus pour déclencher une infection ou avec des produits viraux laissés par un virus inactivé (par exemple après être resté longtemps en surface) peut développer une réponse immunitaire contre les composants viraux et ont donc une réaction de rappel rapide en cas de contact ultérieur avec le virus. Cependant, le virus est très contagieux et peut être dangereux. La grande majorité de la population, qui est obligée à rester en ville, doit nécessairement suivre les mesures de séparation sociale, jusqu’à l’isolement, si nécessaire, et suivre les normes d’hygiène qui sont les principales défenses contre la propagation du virus dans l’attente de la décroissance de l’épidémie et de la mise en oeuvre des traitements antiviraux en cours d’expérimentation.
8. a) Dans le cas de la (grippe) espagnole et asiatique (en partie parce que j’ai lu que le vaccin était arrivé assez rapidement, mais je ne me souviens pas avoir été vacciné), l’épidémie a cessé lorsqu’elle a touché 50 ou 60% de la population (immunité de groupe), pour le Covid-19 s’il n’y a pas de vaccins, quand la vague actuelle s’apaisera et qu’on pourra sortir, le risque ne recommence-t-il pas comme avant? Alors, comment faire, vu qu’un confinement d’un an ne sera pas possible avant l’arrivée du vaccin? En d’autres termes, la même question: est-il vrai que toutes les manoeuvres ne servent qu’à ralentir l’épidémie et à éviter l’effondrement des soins de santé, mais la sortie de la crise ne se fera-t-elle que par la soi-disant immunité grégaire?
b) Pouvez-vous expliquer pourquoi il y a la peur d’une deuxième vague, plus meurtrière en automne comme pour la grippe espagnole? Quelles sont les probabilités?
Le vaccin contre la grippe a été développé en 1938 puis modifié lors du déclenchement de la pandémie « asiatique » de 1957-58, pour inclure la souche virale prédominante à cette époque. Son efficacité a été mise en doute par la littérature scientifique, et il y a eu deux millions de morts. L’immunité collective, je préfère dire de groupe, est généralement obtenue grâce à un vaccin. Si la couverture vaccinale est suffisamment élevée, le flux du virus s’arrête. Ce fut le cas de la variole, qui a été déclarée éteinte. Mais la couverture doit être suffisante, par exemple dans le cas de la rougeole, elle doit être supérieure à 93%. À mesure que la fréquence des vaccinations diminue, la rougeole réapparaît, comme c’est le cas dans nos pays. Sans vaccin, pour une maladie grave, telle que Covid-19, obtenir une immunité de groupe en permettant la propagation du virus, comme initialement proposé par Boris Johnson pour l’Angleterre, provoquerait plusieurs centaines de milliers de décès (au moins 250 000 en Angleterre, selon les estimations des épidémiologistes), et c’est de la folie. Pour l’instant, nous devons donc pouvoir contenir ou mieux atténuer la pandémie. Une stratégie efficace a été mise en place par la Chine, qui a combiné l’identification des patients et des réseaux de contagion, à travers les tests et le contrôle social, et l’isolement.
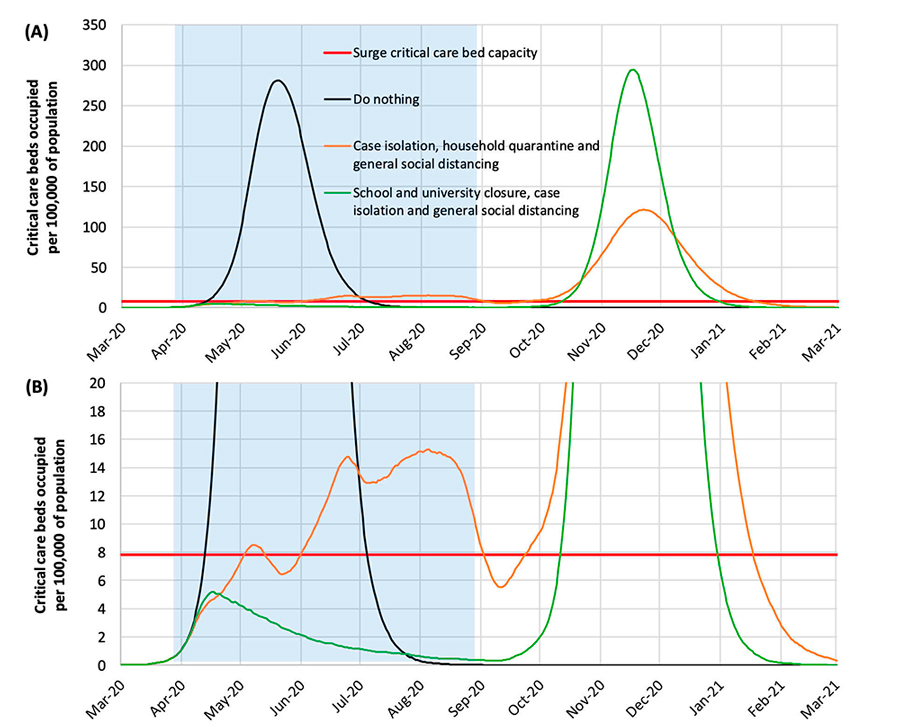
La stratégie sud-coréenne est différente. L’isolement de masse de la population a été évité, grâce à une intervention rapide et agressive qui a permis d’identifier les premiers cas et de les isoler. En arrêtant toute arrivée de nouveaux cas d’infection de l’étranger, en instaurant des mesures de séparation sociale,telles que l’annulation des événements de masse, la fermeture des écoles et le conseil aux personnes de rester chez elles, les autorités coréennes ont réussi à aplatir la courbe de l’infection. Cependant, même si la courbe reste plate, l’épidémie n’est pas encore terminée en Corée du Sud, et il faut rester prudent. L’intervention a été précoce car la Corée du Sud, ainsi que Hong Kong, Taïwan et le Japon s’étaient préparés à la possibilité d’une épidémie de coronavirus, tirant les leçons de la précédente épidémie de SRAS. Ils avaient préparé et avaient des tests de diagnostic adéquats, des masques et des installations santé, et surtout des plans précis de contre-mesures à mettre en oeuvre immédiatement. En outre, tous ces pays ont utilisé les « big data », l’ensemble des données personnelles des individus, pour tracer la transmission du virus et bloquer les possibles contaminations, méthodes qui seraient difficilement acceptées dans nos démocraties. En tout cas, dans les pays occidentaux, dont l’Italie et laFrance, il n’y avait pas de préparation et au début, l’épidémie a été sous-estimée, ce qui a permis la propagationrapide du virus. D’où la nécessité de recourir à des mesures d’isolement tardif au niveau de l’ensemble de la population et au ralentissement de l’économie pour bloquer la transmission virale. Les épidémiologistes pensent que ces interventions restrictives sont capables de réduire considérablement la courbe d’infection et la mortalité. Le danger est que, à mesure que les mesures restrictives ralentissent, l’infection recommence. Le modèle proposé par les épidémiologistes de l’Imperial College de Londres pour la situation en Angleterre, dont on parle beaucoup, est le suivant:
Le graphe A illustre le modèle. Le graphe B est un agrandissement de la partie inférieure du graphe A. La partie en gris à gauche correspond aux 5 premiers mois de l’épidémie. La ligne rouge horizontale en gras montre la capacité maximale des lits de soins intensifs dans les hôpitaux britanniques. La ligne noire montre ce qui se passerait si rien n’était fait (Johnson première option); la ligne verte montre le résultat de mesures restrictives fortes (il s’agirait de mesures de type Italie, même si les deux situations ne peuvent être superposées); la ligne orange représente les effets d’une politique plus douce, qui n’implique pas d’isoler l’ensemble de la population.
Dans le cas de mesures restrictives fortes, la transmission serait fortement réduite, dans le second cas, de mesures restrictives partielles, la transmission serait contenue, mais non interrompue, et le pic de l’épidémie se déplacerait vers les mois d’été. Le niveau maximal d’offre de places de soins intensifs serait largement dépassé par les options « ne rien faire » et, dans une moindre mesure, par les « restrictions partielles ». Comme on le voit à droite du graphique, si on laissait le virus se répandre librement, une immunité de groupe serait atteinte, au prix de centaines de milliers de morts, et on ne s’attendrait pas à une reprise de l’infection. En revanche, en l’absence de couverture vaccinale, il y a la possibilité d’une nouvelle épidémie en automne-hiver, en raison d’un niveau d’immunité insuffisant dans la population, avec un pic similaire à la première phase dans le cas d’une suppression rapide de la transmission (ligne verte). C’est à dire, entre Charybde et Scylla. Etant donné que ce sont des modèles et non des prédictions sûres, comment éviter, ou plutôt empêcher la possibilité d’une reprise de la transmission? Se préparer à temps, renforcer les établissements de santé et les centres de dépistage, maintenir une surveillance étendue qui permette d’identifier les premiers signes de reprise de l’infection et de mettre en oeuvre immédiatement toutes les mesures individuelles de confinement nécessaires. L’évolution de l’infection en Chine et en Corée du Sud sera en mesure de fournir des indications précieuses sur l’avenir. En attendant, nous pourrons probablement compter sur des avancées thérapeutiques, avec l’identification d’antiviraux efficaces contre le Covid-19. Je n’entre pas dans la question de la recherche de médicaments, de nombreuses molécules antivirales sont testées, et les molécules qui s’avèrent les plus efficaces seront sélectionnées dans le mois qui vient. Certains inhibiteurs spécifiques de l’entrée du SRAS-CoV-2 dans les cellules sont à l’étude. Enfin, des inhibiteurs de la réaction excessive inflammatoire sont également testés, tels que les antagonistes de l’Interleukine-6 (Il-6) (pour plus d’informations, voir Haiou Li et al., Antimicrob. Agents Chemother., 2020).
Nous n’aurons pas de vaccin, nous devons donc attendre.
8. Pouvez-vous expliquer pourquoi Sars et Mers auraient dû nous conduire à mieux nous préparer? Était-il inévitable que tôt ou tard un coronavirus très contagieux et dangereux arrive?
Il y a eu l’épidémie de SRAS et de MERS, il y a eu des cas de transmission de la grippe aviaire à l’homme: deux zoonoses qui s’étaient éteintes, au moins de façon transitoire, parce que les virus n’avaient pas acquis la capacité de se transmettre efficacement d’homme à homme. Puisqu’il s’agit de virus capables de fréquentes mutations ou recombinaisons (l’échange de morceaux du génome entre deux ou plusieurs virus dans le cas de co-infection de deux CoV dans le même animal ou dans les mêmes cellules), la possibilité qu’une variante capable d’être transmise au sein de l’espèce humaine apparaisse n’était qu’une question de temps. C’est ce qui s’est produit avec SARS-CoV-2. Comparé au premier SARS-CoV, le nouveau virus a acquis une plus grande efficacité à s’attacher aux cellules humaines et à y pénétrer pour provoquer l’infection (le récepteur cellulaire du SARS-CoV-2, ACE2 est exprimé sur les cellules alvéolaires du poumon) (Walls AC, Cell 2020). Beaucoup plus contagieux, donc, bien que moins mortel.
Si c’était prévisible? Je donne la parole à l’American Center for Disease Control (CDC), quelle meilleure source? Nous sommes en 2004!
“No one knows if, when, or where person-to-person transmission of SARS-CoV will recur. However, the rapidity of spread of infection and the high levels of morbidity and mortality associated with SARS-CoV call for careful monitoring for the recurrence of transmission and preparations for the rapid implementation of control measures….. Early detection of SARS cases and contacts, plus swift and decisive implementation of containment measures, are therefore essential to prevent transmission.”(https://www.cdc.gov/sars/surveillance/absence.pdf)
«Personne ne sait si, quand ou où une transmission de personne à personne se répétera. Cependant, la propagation rapide de l’infection et les niveaux élevés de morbidité et de mortalité associés au SRASCoV nécessitent une surveillance attentive de la réapparition de la transmission et de se préparer à mettre rapidement en oeuvre les mesures de contrôle …. Dépistage précoce des cas de SRAS et de leurs contacts, une mise en oeuvre plus rapide et plus décisive des mesures de confinement sont donc essentiels pour prévenir la transmission.
Nous avons vu comment ces recommandations ont été suivies !!
9. a) Est-il vrai que la vaccination ne peut commencer avant que le virus ne soit « stable » et cela prend un an rien que pour cela? Pourquoi alors pour les grippes (y compris H5N1) les vaccins sont-ils arrivés plus rapidement ?
b) Est-il vrai que l’expérimentation du vaccin avait commencé au moment du SRAS et du MERS et a cessé de façon irresponsable parce qu’il a disparu?
Un virus ARN, tel que SARS-CoV-2, n’est pas stable par définition: ses mécanismes de reproduction ne parviennent pas à copier le génome viral avec précision et produisent des copies avec des erreurs. En outre, les recombinaisons sont fréquentes (voir ci-dessus). De nombreuses variantes virales sont incapables de se reproduire et sont éliminées, certaines acquièrent des qualités différentes, telles qu’une plus grande affinité pour le récepteur cellulaire ou la capacité à se répliquer plus rapidement. Certaines structures du virus, indispensables à sa reproduction, ont néanmoins des motifs assez constants et c’est sur ces motifs que se concentre la recherche vaccinale. Pour concevoir un vaccin, il faut connaître la séquence du génome viral, en déduire les protéines qui composent le virus et être capable de produire le virus sur des cultures cellulaires. Pour la grippe, le premier vaccin est apparu en 1938, 20 ans après la pandémie de grippe « espagnole ». Depuis lors, des souches virales (ou séquences de vaccins recombinants) des virus en circulation ont été introduites dans le vaccin chaque année. Les recommandations sur les changements sont fournies aux fabricants de vaccins par la WHO (World Health Organisation) 6 à 8 mois à l’avance, car c’est le temps nécessaire à la production du vaccin. Le vaccin n’est donc pas parfait car une nouvelle variante peut apparaître entre-temps, mais il offre une certaine protection, au moins contre la gravité de la maladie. Maintenant, grâce aux progrès phénoménaux de la biotechnologie, nous espérons que nous n’aurons pas à attendre 20 ans avant d’avoir un vaccin contre le SRASCoV-2. Le virus a été isolé et amplifié en culture cellulaire dans plusieurs laboratoires, dont le laboratoire de l’hôpital Sacco de Milan. Peu de temps après la publication des séquences du SRAS-CoV-2, de nombreux laboratoires se sont mis à fabriquer un vaccin. La recherche de vaccins candidats est favorisée et accélérée par les recherches antérieures d’un vaccin contre le premier SRAS. Je ne sais pas si ces recherches ont été interrompues « de manière irresponsable », mais aucun vaccin n’est entré dans la phase d’autorisation, étant donné que l’épidémie avait cessé. Mais maintenant, nous ne partons pas de zéro. La protéine virale qui permet au virus de se fixer à la cellule cible, la protéine spire (S), est privilégiée. La protéine a déjà été cristallisée sous sa forme native, ce qui permet d’identifier plus précisément les déterminants anti-géniques à introduire dans un vaccin (Wrapp D. Science 2020). Plus de 15 vaccins candidats sont actuellement à l’étude. Cependant, pour compléter les étapes nécessaires à la commercialisation d’un vaccin, des études de toxicité aux études d’efficacité, il faut au moins un an, un an et demi.
Gianfranco PANCINO, le 28 mars 2020
Cet entretien a été publié en italien le 30 mars sur le site suivant http://effimera.org/sul-covid-19-intervista-a-gianfranco-pancino-di-giorgio-griziotti/ ; il a été relu et adapté au public français par son auteur. ( traduit par Lionel Boutang)

Hervey
Pour suivre au jour le jour la progression de la pandémie, c’est ici.
Hervey
Sinon, un bilan commence à se dessiner concernant pas mal de pays en Europe…
Hervey
Merci au COVID-19 ! Rien en pouvait faire dévier la marche du monde, le virus a tout stoppé. Auto-régulation du vivant ? Vers des temps nouveaux.
Hervey
Il y a du nouveau, semble-t-il en ce qui concerne le protocole hydroxychloroquine du professeur Didier Raoult.
Hervey
Un médecin urgentiste new-yorkais interpelle ses confrères sur le traitement avéré des patients atteints du SRASCoV-2
Hervey
Tout ce que vous souhaitez savoir sur la pandémie avec un an d’avance.
Anticipation.
Hervey
Médecine et politique. Le conflit.
Hervey
Complications : SARS-CoV-2 et syndrome de Guillain-Barré.
Hervey
Retranscription sur ce que l’on découvre (par exemple) au jour le jour sur le COVID-19 :
Pierre Sonveaux, Docteur en Sciences Pharmaceutiques, Maître de Recherche du F.R.S.-FNRS et Professeur de Pharmacologie à l’UCLouvain:
Chères toutes et chers tous,
La communauté scientifique, y compris l’université de Gand, vient de faire un pas important pour la compréhension de la maladie COVID-19. La porte d’entrée du virus dans les cellules, qui est nécessaire pour que la maladie se développe, est une protéine qui s’appelle ACE (angiotensin-converting enzyme) (1,2). Ainsi, plus l’expression d’ACE est élevée chez un individu, plus le risque qu’il fasse la maladie est élevé. Or, des études indiquent que l’expression de cette enzyme est plus élevée chez les personnes âgées, chez certaines personnes atteintes de troubles cardiaques et chez les personnes atteintes d’obésité. Cela expliquerait pourquoi ces populations sont plus à risque que d’autres.
Or, il existe aussi des polymorphismes de cette enzyme (1). Cela signifie que l’enzyme, l’ACE, existe sous des formes différentes dans différentes populations. Ainsi, les populations scandinaves et des pays de l’est ont en général une enzyme dont la forme diffère de celle des pays occidentaux. Puisque l’ACE est la porte d’entrée du virus dans nos cellules, si sa forme change, alors la possibilité qu’a le virus de causer la maladie change aussi. Imaginez une clé (le virus) et une serrure (la protéine ACE). Si la serrure change de forme, la clé rentre moins bien ou ne rentre plus du tout. Ainsi, selon l’étude gantoise, c’est parce que la forme de l’ACE est semblable à une mauvaise serrure chez les populations scandinaves et des pays de l’est que ces personnes sont moins sujettes à la maladie. Par contre, chez les occidentaux, la forme de l’ACE est semblable à une bonne serrure, et le virus entre donc plus facilement. C’est particulièrement le cas pour les habitants du Limbourg. Le risque infectieux du COVID-19 n’a donc rien à voir avec une meilleure ou moins bonne Médecine en Belgique par rapport à d’autres pays. Ce risque est lié à des différences génétiques entre populations.
Lorsque la personne est infectée, le virus bloque la protéine ACE. Un peu comme si la clé restait dans la serrure. Or, ACE est une enzyme dont le bon fonctionnement protège contre l’inflammation et contre les maladies cardiovasculaires. Si le COVID-19 bloque l’ACE, alors l’individu fera une inflammation pulmonaire et aura des problèmes cardiaques pouvant être mortels. Et c’est là que la maladie est pernicieuse ! En effet, plus l’individu a d’ACE (plus le nombre de serrures est élevé), plus il sera protégé d’une issue fatale, puisque toutes les serrures ne seront pas occupées par des clés (il restera des serrures libres, c’est-à-dire des enzymes fonctionnelles). Par contre, les individus qui possèdent moins de quantité de l’enzyme (moins de serrures) auront plus de mal à surmonter la maladie, puisque la malchance que toutes les serrures soient occupées/bloquées par des clés augmente. Donc, plus d’ACE augmenterait le risque d’infection mais diminuerait le risque de décès. Et moins d’ACE diminuerait le risque d’infection mais augmenterait le risque de décès.
Une piste des plus prometteuses à mes yeux est celle qui étudie actuellement les médicaments déjà existants qui interagissent avec l’ACE. L’idée est que si, avant l’infection, toutes les serrures étaient bloquées, alors le risque d’attraper la maladie serait annulé. Par contre, si on bloquait avec un médicament toutes les copies de l’enzyme, on risquerait d’induire des problèmes inflammatoires et cardiovasculaires chez les individus sains. La possibilité thérapeutique serait donc d’empêcher l’accès du virus à l’ACE en empêchant le virus d’interagir avec sa cible tout en maintenant l’activité de l’enzyme. Un peu comme si on mettait du tape sur la serrure : cela empêcherait l’entrée d’une clé sans pour autant bloquer la serrure. Il est également possible de retirer la clé (le virus) de la serrure (l’ACE) avec des médicaments chez les patients malades, mais c’est plus compliqué.
Un effet secondaire de la chloroquine et de l’hydroxychoroquine est de modifier la forme de l’ACE (3). Si la forme change, le risque de contamination diminue. Par contre, avec la chloroquine et l’hydroxychoroquine, l’ACE semble être inhibée (la serrure est bloquée) ce qui augmente le risque de mourir d’un arrêt cardiaque. Ces médicaments sont donc des candidats intéressants mais imparfaits. D’où la précaution, justifiée à mes yeux, de la communauté scientifique : il ne faut pas tuer les patients avec un médicament alors qu’ils auraient pu survivre au virus sans ce médicament. C’est évidemment une situation très difficile à gérer, d’autant plus que l’opinion publique, qui est souvent incorrectement informée et réagit avec ses tripes, s’en mêle. Il faut à tout prix éviter que ‘vox populi vox dei’ devienne une réalité dans le domaine médical en général et dans le cadre de l’infection COVID-19 en particulier. Il s’agit de problèmes complexes, et il faut un solide bagage médical ne fut-ce que pour comprendre comment opère une maladie. Moi-même, je dois bien admettre que je ne comprends pas encore tout de la maladie COVID-19, parce que ce n’est pas mon domaine d’expertise et parce que bien des données moléculaires manquent.
Hervey
Discovery et Hycovid et le protocole du Docteur Raoult.
Affaire à suivre.
Hervey
On en apprend tous les jours !
Le lien est mort mais vous pouvez taper dans votre moteur de recherche Luc Montagnier (prix Nobel pour ses travaux sur le VIH) et la Chine et le COVID-19.
De source autorisée, on me dit que le savant prix Nobel n’aurait plus toute sa tête.
Oui, des vertes et des pas mures, « on en apprend tous les jours ».
Les dirigeants américains, anglais, français… semblent vouloir pointer du doigt la Chine sans trop préciser l’étendue des reproches tout en laissant un flou artistiquement politique, histoire de faire oublier leur propre gestion. Mais ne risquent-ils pas dans la précipitation une autre sortie de route ?
Hervey
Virus, il ne leur manque que la parole.
Hervey
A propos du P4 de Wuhan…
Hervey
https://torino.repubblica.it/cronaca/2020/04/23/news/la_terapia_in_farmacia_il_farmaco_plaquenil-254798700/?ref=fbpr&fbclid=IwAR2bWhCcMNbWoVqM-nqfeAsC6ziXA_TSNCHUHziQUSeVu3pweYDlcYD4mfU
Hervey
La grande muette précautionneuse, au cas où…